
Un manifestante durante lo sciopero di medici, infermieri e personale sanitario dello scorso 5 dicembre a Roma - foto via Getty Images
Rapporti alla mano/7
Tanti problemi e pochi investimenti: ecco come sta la nostra sanità
Lunghe attese, carenze di personale, divari nelle prestazioni con "migrazioni" da sud a nord. Perché il Servizio sanitario nazionale, a quasi cinquant’anni dalla sua istituzione, ha bisogno di un check-up
Ispirato dal piano Beveridge del 1962, modellato sull’esempio del “National Health Service” britannico del 1946-1948, promesso dalla Costituzione italiana del 1948 (che assicura la tutela individuale della salute e la proclama di interesse collettivo), progettato dal Programma economico nazionale 1966-1970, realizzato nel 1978 da uno dei governi di solidarietà nazionale, più volte corretto nell’ultimo decennio del secolo scorso, il Servizio sanitario nazionale, a quasi cinquant’anni dalla sua istituzione, ha bisogno di un “check-up”. Gli indicatori di cui si dispone mostrano segni evidenti di malessere: lunghe liste di attesa nella sanità pubblica, assenza di medici, migrazioni sanitarie dal sud al nord.
Ocse-Unione europea: il profilo della sanità italiana 2023
L’Organizzazione per la cooperazione e lo sviluppo economico – Ocse (un’organizzazione internazionale di studi economici per i paesi membri, paesi sviluppati aventi in comune un’economia di mercato) – e l’Unione europea hanno unito le forze mostrando come la collaborazione a livello sovranazionale possa funzionare, e hanno prodotto un risultato notevole, un “Profilo della sanità italiana”: OECD/European Observatory on Health Systems and Policies (2023), Italia: Profilo della sanità 2023, State of Health in the EU (OECD Publishing, Parigi).
Il profilo è frutto del lavoro congiunto dell’Ocse e dell’European Observatory on Health Systems and Policies, in collaborazione con la Commissione europea, che si sono valsi della rete Health Systems and Policy Monitor, del comitato Salute dell’Ocse e del gruppo di esperti dell’Unione europea in materia di valutazione delle prestazioni dei sistemi sanitari. Questi centri hanno raccolto informazioni e dati, contenuti nei profili sanitari per paese, da statistiche nazionali ufficiali fornite a Eurostat e all’Ocse. Le fonti e i metodi alla base di tali dati sono reperibili nella banca dati di Eurostat e nella banca dati sulla sanità dell’Ocse. Alcuni dati supplementari provengono inoltre dall’Institute for Health Metrics and Evaluation (Ihme), dal Centro europeo per la prevenzione e il controllo delle malattie (Ecdc), dalle indagini svolte in 40 paesi sull’Health Behaviour in School-Aged Children (Hbsc).
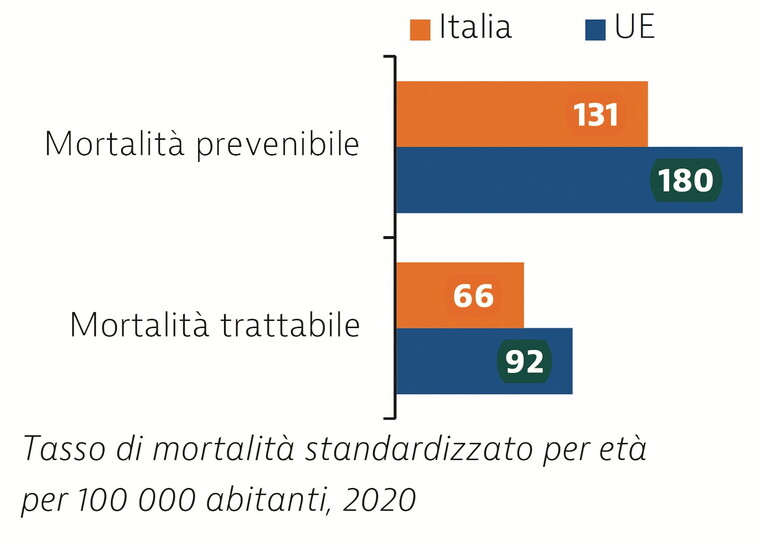
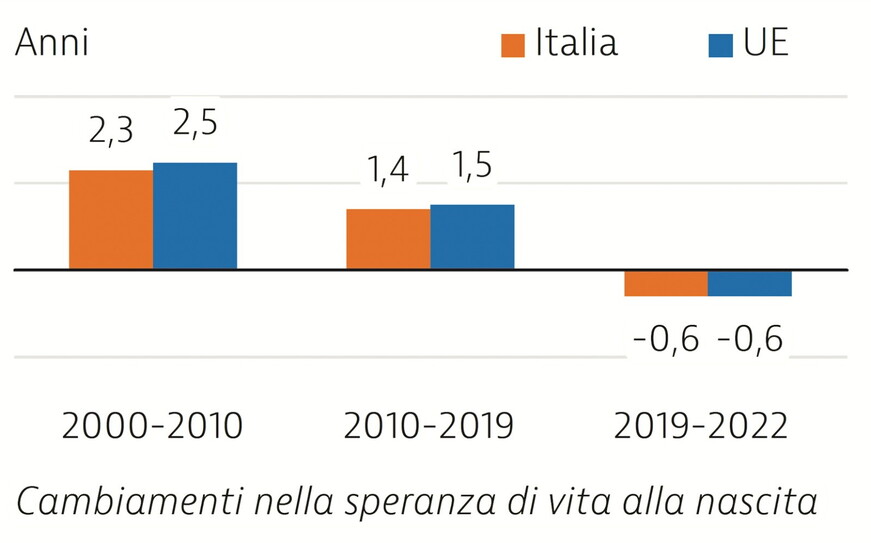
Dal “profilo” emerge che il Servizio sanitario italiano ha dato un contributo fondamentale al benessere dei cittadini. La speranza di vita alla nascita degli italiani è superiore di 2,3 anni alla media europea. I tassi di mortalità prevenibile e trattabile sono tra i più bassi tra i paesi europei. La percentuale di italiani che dichiara bisogni di assistenza sanitaria non soddisfatti è più bassa rispetto alla media europea. Inoltre, la sanità è uno dei comparti più numerosi del settore pubblico perché vi lavorano quasi 700.000 persone, numero inferiore solo al comparto della scuola.
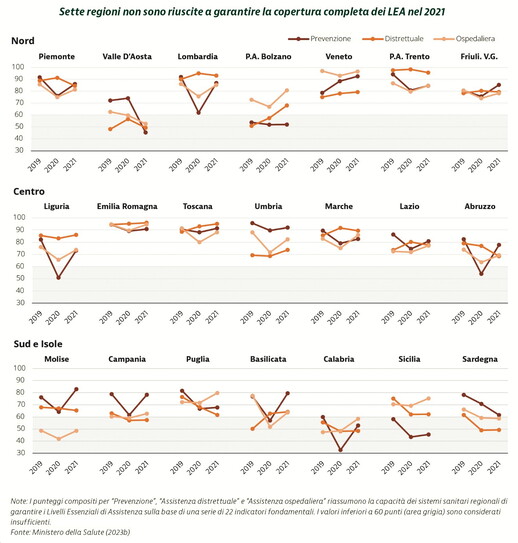
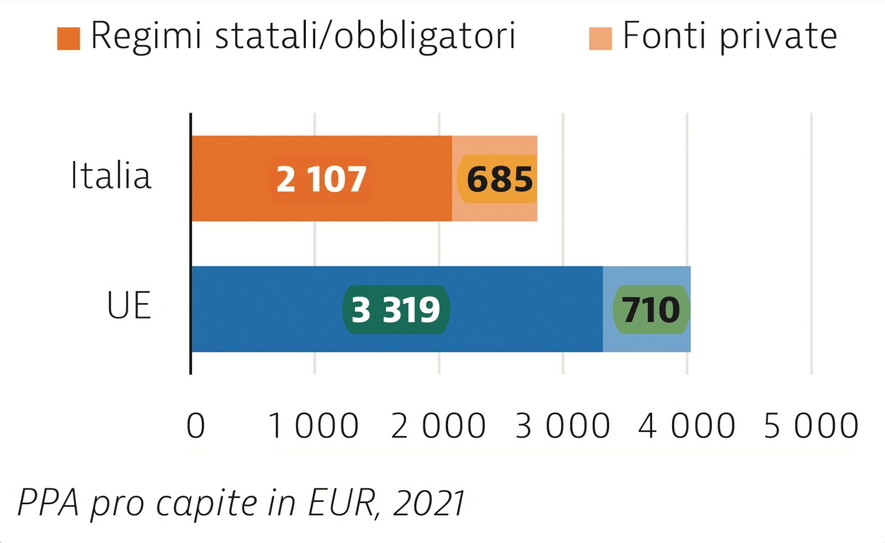
Dal profilo della sanità italiana emergono però almeno tre punti critici importanti. In primo luogo, la spesa sanitaria in Italia è quasi di un terzo più bassa della media della spesa sanitaria dei paesi dell’Unione europea. In secondo luogo, la spesa diretta, come parte di quella complessiva, in Italia rappresenta il 22 per cento, nell’Unione europea il 15 per cento della spesa sanitaria totale. In terzo luogo, ben sette regioni italiane non garantiscono la copertura completa dei livelli essenziali di assistenza.
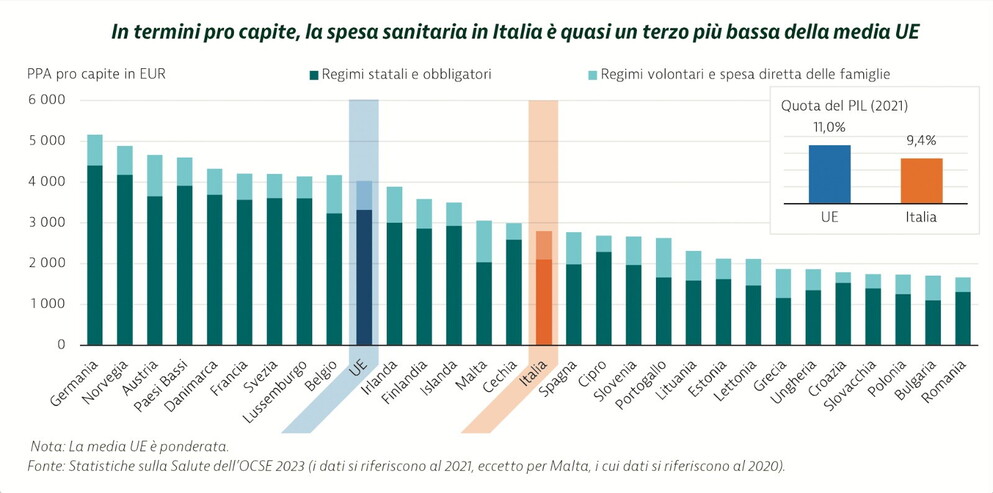
Questi tre dati indicano che spendiamo per la sanità meno della media degli altri paesi dell’Unione europea. Che la quota di spesa diretta, quella pagata direttamente dagli utenti della sanità, in Italia è di 7 punti più alta della media dei paesi europei (quindi che la sanità pubblica non riesce a coprire una parte cospicua della spesa e costringe i privati a pagare le cure sanitarie di tasca propria). Infine, che vi sono forti divari nella sanità tra le regioni perché quasi la metà (sette regioni su venti) non garantisce la copertura completa dei livelli essenziali di assistenza fissati in sede nazionale per assicurare l’eguaglianza di trattamento dei cittadini.
Le disfunzioni
Bisogna quindi che, a quasi cinquant’anni di vita, il Servizio sanitario nazionale venga corretto per assicurare piena funzionalità del servizio. Il primo punto debole, da correggere, è l’organizzazione della rete nella parte più vicina ai cittadini, quella che riguarda i cosiddetti medici di famiglia. Qui la rete presenta buchi. Per questo l’assistenza sanitaria a livello distrettuale e domiciliare richiede quella revisione che è stata già avviata con le case di comunità. Inoltre, in questo modo si può sviluppare il lato che è rimasto in secondo piano, quello della prevenzione primaria, secondaria e terziaria.
La seconda correzione riguarda la cooperazione tra gli enti che guidano il Servizio, le regioni. Come dimostrato dalle precedenti esperienze, ma in particolare dal modo in cui è stata fronteggiata la pandemia del 2020, il Servizio sanitario nazionale ha operato più come una confederazione di servizi sanitari regionali che come un vero organismo nazionale. Ha perduto quella coralità per assicurare la quale era stato disegnato. A questo occorre porre rimedio, anche perché il Servizio sanitario nazionale non può far rivivere l’Italia dei campanili, che fa resistenza a una distribuzione più razionale del servizio in relazione ai bisogni della popolazione (un esempio sono gli ospedali troppo vicini l’uno all’altro, in alcune regioni).
Il terzo intervento riguarda i divari e le diseguaglianze che essi producono. I dati sui ricoveri ospedalieri in altre regioni e i saldi negativi sono noti e costituiscono un grave tradimento di due articoli della legge del 1978, quello che prevede “il superamento degli squilibri territoriali nelle condizioni socio sanitarie del Paese” e quello che prevede “uniformità delle condizioni di salute sul territorio nazionale”.
Il quarto problema da affrontare è quello – già menzionato – delle risorse, che negli ultimi decenni sono andate riducendosi e hanno finito per incidere sui livelli retributivi del personale addetto alla sanità, costringendo anche una parte della popolazione ad affrontare le cure con proprie risorse. La spesa sanitaria, per circa tre quarti finanziata con fondi pubblici, è – come notato – al di sotto della media europea. Un finanziamento pluriennale, garantito come una quota del Prodotto interno lordo, assicurerebbe in permanenza il corretto funzionamento del Servizio.
Quinto: la sanità è il settore nel quale si concentrano le maggiori risorse delle regioni, sia finanziarie, sia di personale. Ha quindi attirato un forte interesse che una volta si sarebbe chiamato clientelare, con la conseguenza di far passare in secondo piano il principio del merito e dell’accesso ai pubblici uffici mediante concorso. Il “political patronage” nel settore sanitario va abbandonato, in favore del “merit system”. Questo è tanto più importante in quanto la forza lavoro medica in Italia è una delle più anziane in Europa e la densità dei medici di medicina generale varia fortemente da regione e regione. Ne discende che è necessaria una consistente politica di assunzioni, che va fatta ricorrendo a concorsi aperti a tutti e imparziali.
Sesto: la struttura a rete del Servizio, proprio perché fortemente decentrata, richiede un centro, non per comandare o dirigere, ma per guidare e monitorare, per assicurare il rispetto dei livelli essenziali di assistenza, una promessa finora non mantenuta (sette regioni non riescono a garantire la loro copertura completa), per indicare le “best practices”, per accumulare e mettere in comune i patrimoni di conoscenze locali, per segnalare i divari territoriali (ad esempio vi è un forte divario dell’Italia rispetto all’Unione europea per l’assistenza residenziale e semiresidenziale), per coltivare e diffondere una cultura dell’organizzazione sanitaria di cui c’è grande bisogno, per promuovere l’innovazione e seguirne l’attuazione.
Il contributo del ministero, della Ragioneria generale dello Stato e della Corte dei conti
Anche il ministero della Salute e i due maggiori controllori della spesa italiana contribuiscono alla conoscenza dello stato di salute della sanità. Il ministero cura la “Relazione sullo stato sanitario del Paese”, introdotta dalla legge 23 dicembre 1978, n. 833, che il decreto legislativo 30 dicembre 1992, n. 502 indica quale strumento di valutazione dell’attuazione del Piano sanitario nazionale. L’ultima redatta è del 19 ottobre 2022. La Ragioneria generale dello Stato pubblica il “Monitoraggio della spesa sanitaria”, l’ultimo dei quali edito nel dicembre del 2023. La Corte dei conti pubblica una “Relazione al Parlamento sulla gestione dei servizi sanitari regionali”, l’ultima delle quali, relativa al 2022-2023, è stata approvata il 14 marzo 2024.
Questi documenti consentono anche di esaminare la qualità dell’informazione statistica pubblica nazionale rispetto a quella sovranazionale. L’esame comparato del “profilo” redatto da Ocse e Unione europea e delle tre analisi nazionali, quella del ministero della Salute, quella della Ragioneria generale dello Stato e quella della Corte dei conti, mostra che vi è un grande bisogno di sviluppare la cooperazione tra gli organismi che forniscono l’informazione statistica, per “normalizzare” i dati e renderli coerenti, in modo che essi possano costituire una base sicura per gli interventi di correzione e modernizzazione del Servizio sanitario.





